Kiến thức cần biết về ung thư nội mạc tử cung: Nguyên nhân, triệu chứng và cách điều trị
Ung thư nội mạc tử cung là loại ung thư phụ khoa phổ biến nhất ở Mỹ, chiếm tới 6% các ung thư ở nữ với 63.230 ca mắc mới và 11.350 ca tử vong năm 2018. Tại Việt Nam, theo GLOBOCAN 2018, mỗi năm có 4.150 ca mới mắc và 1.156 ca tử vong, đứng hàng thứ 11 về tỷ lệ mắc. Bệnh gặp chủ yếu ở người đã mãn kinh (75%), thường gặp ở độ tuổi ≥55 tuổi.
Chỉ có 5% trường hợp mắc dưới 40 tuổi. Nguy cơ mắc bệnh tăng ở những người béo phì, đái tháo đường, có các chu kỳ không phóng noãn. Phụ nữ chưa sinh đẻ, có kinh sớm, mãn kinh muộn, điều trị nội tiết thay thế bằng estrogen, mất cân bằng estrogen trong thời gian dài, dùng thuốc tamoxifen kéo dài đều làm tăng nguy cơ mắc ung thư nội mạc tử cung. Bên cạnh đó, tiền sử gia đình mắc ung thư buồng trứng, ung thư đại trực tràng, hội chứng Lynch II, ung thư nội mạc tử cung và ung thư vú cũng góp phần làm tăng nguy cơ mắc bệnh.
Về mô bệnh học, ung thư biểu mô tuyến nội mạc tử cung chiếm 90% ung thư thân tử cung. Tiên lượng bệnh liên quan chặt chẽ tới giai đoạn và phân loại mô bệnh học của u.
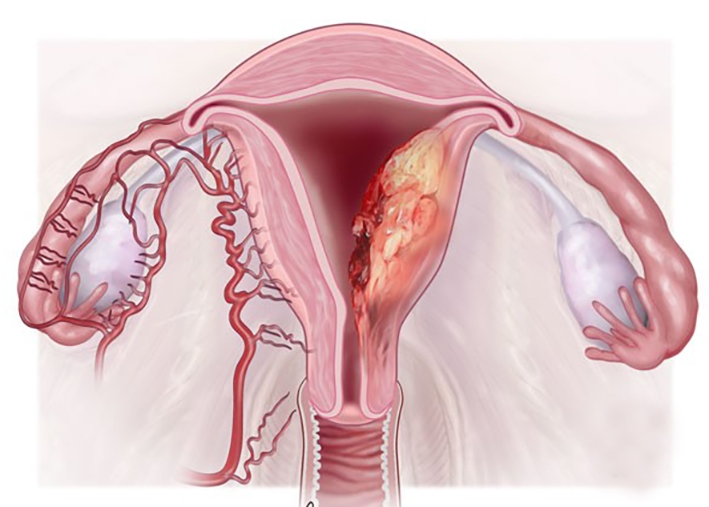
Chẩn đoán ung thư nội mạc tử cung
Triệu chứng lâm sàng
Triệu chứng hay gặp nhất là ra máu âm đạo bất thường ngoài chu kỳ kinh (chiếm tới 90% các trường hợp). Vì vậy, tất cả phụ nữ đã mãn kinh có chảy máu âm đạo cần được khám phụ khoa kỹ lưỡng để chẩn đoán bệnh. Các phụ nữ chưa mãn kinh có kinh nguyệt kéo dài hoặc ra máu nhiều hơn bình thường hoặc ra máu giữa kỳ kinh cũng cần được kiểm tra (sinh thiết nội mạc tử cung). Phụ nữ đang điều trị tamoxifen có ra máu âm đạo cũng cần được sinh thiết nội mạc tử cung.
Đôi khi bệnh nhân có biểu hiện đau bụng dưới (thường ở giai đoạn muộn hơn).
Các biểu hiện ở giai đoạn rất muộn bao gồm tắc ruột, vàng da, dịch ổ bụng...
Các xét nghiệm cận lâm sàng
- Chụp buồng tử cung vòi trứng: hiện ít làm.
- Siêu âm ổ bụng (qua thành bụng hoặc qua âm đạo).
- Nội soi buồng tử cung, có thể kết hợp với sinh thiết nội mạc tử cung.
- Nạo hoặc hút buồng tử cung lấy bệnh phẩm làm tế bào học và giải phẫu bệnh.
- Chụp Xquang ngực, CT scan ngực phát hiện tổn thương di căn.
- Soi bàng quang, trực tràng phát hiện tổn thương xâm lấn.
- Chụp CT scan, MRI ổ bụng, tiểu khung đánh giá mức độ xâm lấn, di căn hạch vùng.
- Xạ hình xương bằng máy SPECT, SPECT/CT với 99mTc-MDP để đánh giá tổn thương di căn xương, chẩn đoán giai đoạn bệnh trước điều trị, theo dõi đáp ứng điều trị, đánh giá tái phát và di căn.
- Xạ hình thận chức năng bằng máy SPECT, SPECT/CT với 99mTc-DTPA để đánh giá chức năng thận trước điều trị và sau điều trị.
- Chụp PET/CT với 18F-FDG trước điều trị để chẩn đoán u nguyên phát, chẩn đoán giai đoạn bệnh; chụp sau điều trị để theo dõi đáp ứng điều trị, đánh giá tái phát và di căn; mô phỏng lập kế hoạch xạ trị.
- Chụp MRI sọ não nếu bệnh nhân có triệu chứng gợi ý di căn não.
- Các xét nghiệm máu, sinh hóa, nước tiểu, vi sinh thường quy.
- Xét nghiệm chất chỉ điểm khối u (tumor marker): CEA, CA 12-5; CA 15-3 tăng cao trong một số trường hợp. Có giá trị theo dõi đáp ứng điều trị, phát hiện bệnh tái phát, di căn xa.
- Xét nghiệm đột biến gen: MLH1, MSH2, MSH6, PMS2, EPCAM, PTEN, TP53, STK11 ...
- Giải trình tự nhiều gen.
Xếp loại mô bệnh học
Mô bệnh học có vai trò quyết định chẩn đoán, đánh giá độ ác tính, tình trạng di căn hạch và xâm lấn mạch của khối u. Các thể mô bệnh học của ung thư nội mạc tử cung bao gồm:
- Ung thư biểu mô tuyến nội mạc
- Ung thư biểu mô nhú thanh dịch của tử cung
- Ung thư biểu mô tế bào sáng
- Ung thư biểu mô nhầy
- Ung thư biểu mô tế bào vảy.
Bên cạnh phân loại mô bệnh học, cần làm thêm các xét nghiệm thụ thể nội tiết estrogen receptor (ER) và progesterone receptor (PR) giúp cho việc điều trị nội tiết về sau.
Chẩn đoán giai đoạn
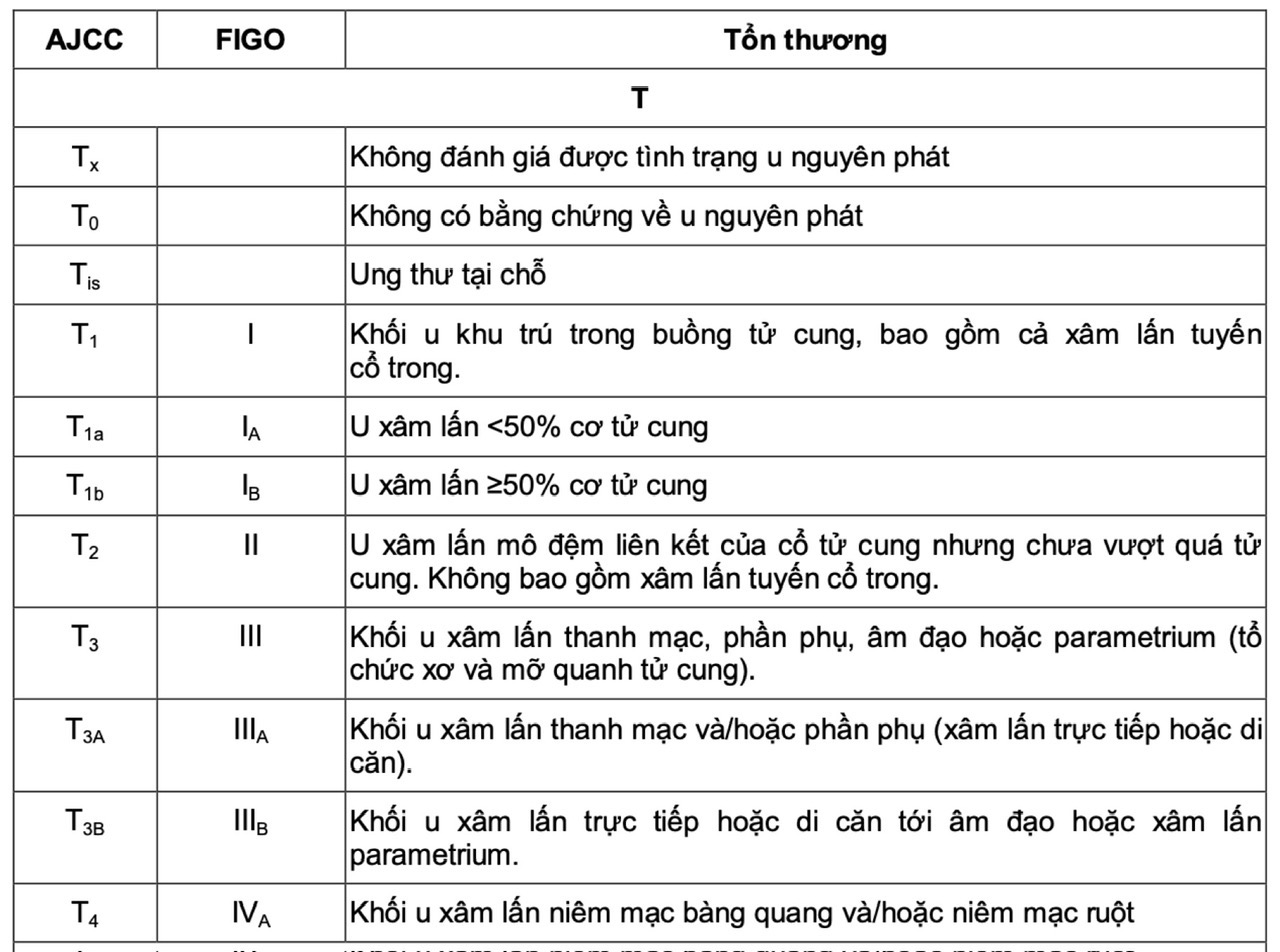
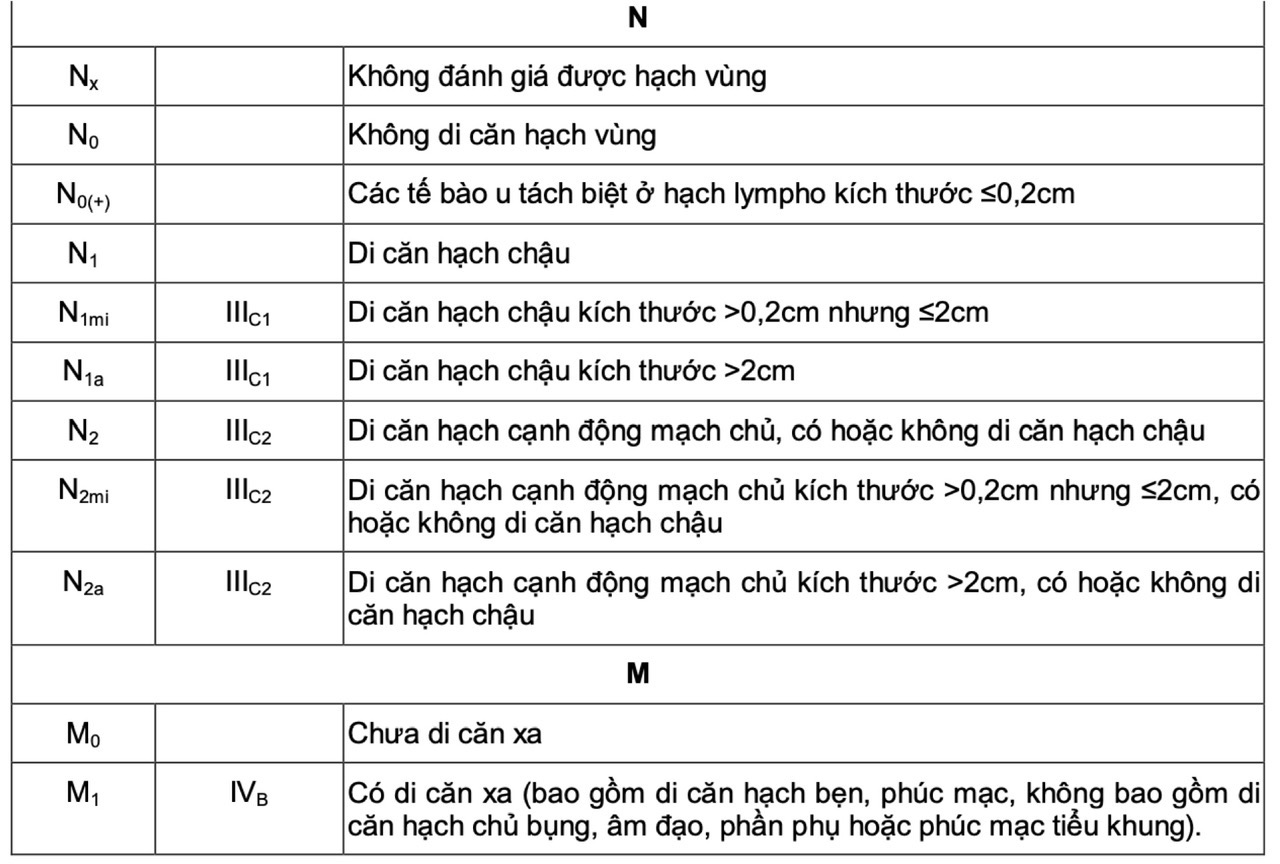
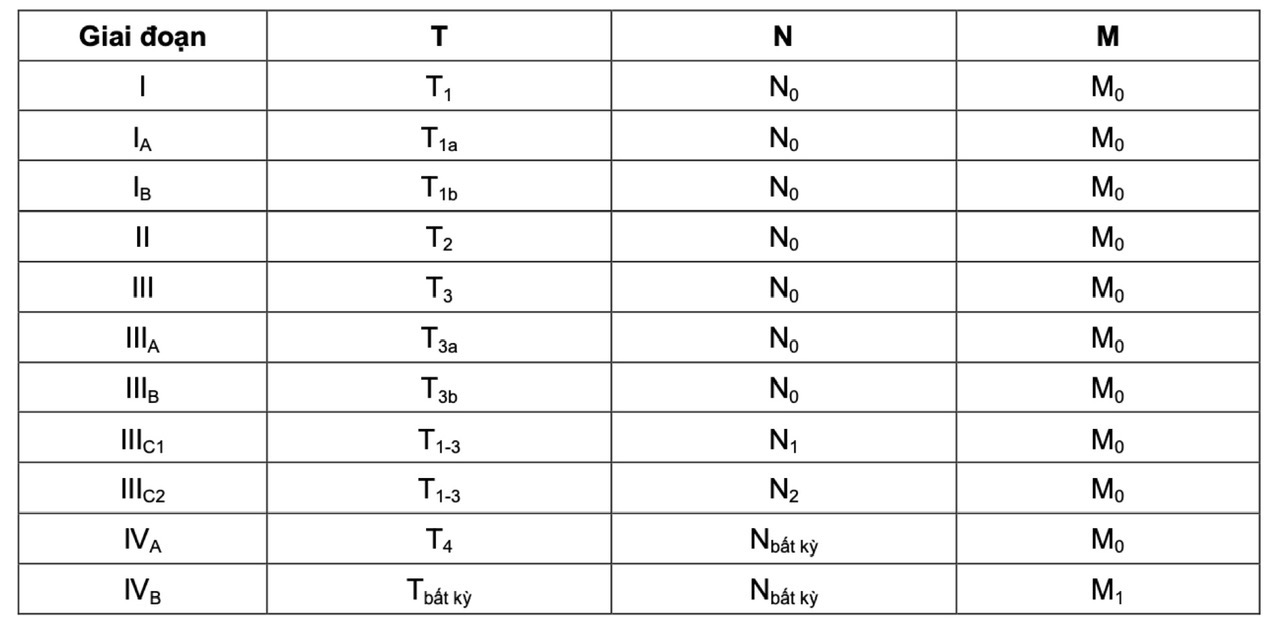
Để chẩn đoán giai đoạn chính xác cần dựa vào phẫu thuật. Đánh giá giai đoạn sớm theo độ sâu xâm lấn của lớp cơ tử cung. Ung thư nội mạc tử cung thường di căn tới hạch chậu, hạch cạnh động mạch chủ. Di căn xa hay gặp ở phổi, hạch bẹn, hạch thượng đòn, gan, xương, não và âm đạo.
Bảng 1. Chẩn đoán giai đoạn ung thư nội mạc tử cung theo FIGO và AJCC 2017
> Tìm hiểu về bệnh ung thư thận: Nguyên nhân, triệu chứng và cách điều trị
Cách điều trị ung thư nội mạc tử cung
Phẫu thuật là phương pháp điều trị chính trong ung thư nội mạc tử cung bao gồm cắt tử cung toàn bộ, vòi - buồng trứng hai bên, vét hạch chậu và hạch cạnh động mạch chủ. Phẫu thuật kết hợp hoặc không với xạ trị được tiến hành ở bệnh nhân ung thư nội mạc tử cung giai đoạn khu trú. Xạ trị chiếu ngoài kết hợp xạ trị áp sát thường được dùng ở giai đoạn bệnh không mổ được. Hóa trị được sử dụng cho bệnh nhân ở giai đoạn tiến triển, di căn xa.
Điều trị giai đoạn I
Phương pháp điều trị là phẫu thuật, xạ trị bổ trợ (bao gồm xạ trị áp sát và/hoặc xạ trị chiếu ngoài) được khuyến cáo dùng cho bệnh nhân có các yếu tố tiên lượng xấu (mô học độ 2 hoặc 3, u xâm lấn ≥50% cơ tử cung).
Điều trị giai đoạn II
Phương pháp điều trị là phẫu thuật sau đó xạ trị áp sát và/hoặc xạ trị chiếu ngoài. Với những bệnh nhân có độ mô học 3 cân nhắc hóa trị bổ trợ.
Điều trị giai đoạn III, IV
Điều trị hệ thống bao gồm hóa trị, điều trị đích và nội tiết, có hoặc không kết hợp với xạ trị chiếu ngoài xạ trị áp sát.
Xạ trị
a. Xạ trị chiếu ngoài
* Chỉ định
Bổ trợ sau phẫu thuật ung thư nội mạc tử cung xâm lấn tiểu khung +/- có di căn hạch vùng.
* Mô phỏngChụp mô phỏng bằng CT, MRI hoặc tốt nhất bằng PET/CT, PET/MRI. * Kỹ thuật
Có thể dùng các kỹ thuật thường quy 3D, hoặc các kỹ thuật xạ trị tiên tiến giúp tăng hiệu quả, độ chính xác và giảm thiểu tác dụng phụ như xạ trị điều biến liều (Intensity Modulated Radiation Therapy: IMRT), xạ trị điều biến thể tích (Volumetric Modulated Arc Therapy: VMAT), xạ trị hạt nặng (Proton therapy, heavy ion).
b. Xạ phẫu
Xạ phẫu có thể bằng dao gamma cổ điển, dao gamma quay (Rotating Gamma Knife), CyberKnife...
- Nguyên lý: Liều bức xạ hội tụ tại tiêu điểm khối u với liều rất cao gây hoại tử hoặc bất hoạt tế bào u, đồng thời liều xạ tại các mô lành ở mức tối thiểu, rất ít gây tác dụng phụ cho cơ quan lành xung quanh.
- Xạ phẫu được chỉ định cho các trường hợp di căn một vài ổ (Oligometastasis) đặc biệt các trường hợp di căn não.
c. Xạ trị áp sát
Vào diện u trong các trường hợp không phẫu thuật triệt căn hoặc tăng liều xạ sau khi xạ trị chiếu ngoài.
Hóa trị
Các phác đồ thường sử dụng:
Carboplatin - paclitaxel
Paclitaxel 175mg/m2, truyền tĩnh mạch ngày 1
Carboplatin: AUC 5-6, truyền tĩnh mạch ngày 1
Chu kỳ 21 ngày.
Cisplatin - doxorubicin
Doxorubicin 60mg/m2 da, truyền tĩnh mạch ngày 1
Cisplatin 50mg/m2 da, truyền tĩnh mạch ngày 1.
Chu kỳ 21 ngày.
Cisplatin - doxorubicin - paclitaxel
Doxorubicin 45mg/m2 da, truyền tĩnh mạch ngày 1
Cisplatin 50mg/m2 da, truyền tĩnh mạch ngày 1
Paclitaxel 160mg/m2 da, truyền tĩnh mạch ngày 2.
Chu kỳ 21 ngày.
Carboplatin - docetaxel
Docetaxel 60-75mg/m2 da, truyền tĩnh mạch ngày 1
Carboplatin: AUC 5-6, truyền tĩnh mạch ngày 1
Chu kỳ 21 ngày.
Ifosfamide - paclitaxel
Paclitaxel 135mg/m2 da, truyền tĩnh mạch ngày 1
Ifosfamide 1,6g/m2 da, truyền tĩnh mạch ngày 1, 2, 3
Chu kỳ 21 ngày.
Cisplatin - ifosfamide
Cisplatin 20mg/m2 da, truyền tĩnh mạch ngày 1-4
Ifosfamide 1,5g/m2 da, truyền tĩnh mạch ngày 1-4
Mesna 120mg/m2 da, truyền tĩnh mạch liều bolus trong 15 phút
Mesna 1,5 g/m2 da, truyền tính mạch liên tục ngày 1-5.
Chu kỳ 21 ngày.
Carboplatin - paclitaxel - bevacizumab
Paclitaxel 175mg/m2, truyền tĩnh mạch ngày 1
Carboplatin: AUC 5, truyền tĩnh mạch ngày 1
Bevacizumab 15mg/kg, truyền tĩnh mạch ngày 1.
Everolimus - letrozole
Everolimus: uống 10mg/ngày
Letrozole: uống 2,5mg/ngày.
Hóa trị đơn chất
- Cisplatin: 50mg/m2 da, truyền tĩnh mạch ngày 1, chu kỳ 21 ngày.
- Carboplatin: 400mg/m2 da, truyền tĩnh mạch ngày 1, chu kỳ 21 ngày.
- Doxorubicin: 60mg/m2 da, truyền tĩnh mạch ngày 1, chu kỳ 28 ngày.
- Liposomal doxorubicin: 50mg/m2 da, truyền tĩnh mạch ngày 1, chu kỳ 28 ngày
- Paclitaxel: 110-200mg/m2, truyền tĩnh mạch ngày 1, chu kỳ 21 ngày
- Albumin-paclitaxel- Topotecan: 1,5mg/m2 da, truyền tĩnh mạch ngày 1-5, chu kỳ 21 ngày.
- Bevacizumab: 15mg/m2 da, truyền tĩnh mạch ngày 1, chu kỳ 21 ngày.
- Temsirolimus25 :٭mg, truyền tĩnh mạch hàng tuần.
- Docetaxel: 36mg/m2 da, truyền tĩnh mạch ngày 1, 8, 15, chu kỳ 28 ngày
- Ifosfamide: 2g/m2 da, truyền tĩnh mạch ngày 1-3, chu kỳ 21 ngày. Mesna tổng 2g chia 4 lần, truyền tĩnh mạch trong 15 phút trước và sau 4 giờ, 8 giờ, 12 giờ truyền Ifosfamide.
- Gemcitabine 1.000mg/m2 truyền tĩnh mạch ngày 1,8, 15, chu kỳ 28 ngày.
Điều trị nội tiết
Liệu pháp nội tiết được sử dụng trong điều trị ung thư nội mạc tử cung tái phát hoặc di căn. Các nghiên cứu chưa thống nhất được liều, thời gian điều trị, loại thuốc được cho là có hiệu quả vượt trội. Yếu tố tiên lượng mức độ đáp ứng với liệu pháp bao gồm: mật độ thụ thể nội tiết (ER/PR), mức độ biệt hóa khối u, thời gian không bệnh. Các thuốc nội tiết bao gồm:
- Megestrol/tamoxifen: Megestrol acetate 80mg, uống 2 lần/ngày, hàng ngày trong 3 tuần xen kẽ với tamoxifen 20mg, uống 2 lần/ngày, hàng ngày trong 3 tuần.
- Ức chế men aromatase: Arimidex 1mg uống hàng ngày cho ung thư nội mạc tử cung có thụ thể nội tiết (+).
- Fulvestrant: 500mg tiêm bắp sâu mỗi 2 tuần cho 1 tháng đầu, sau đó cứ 1 tháng 1 lần.
Điều trị đích
Thuốc kháng tăng sinh mạch (Vascular endothelial growth factor-VEGF) bevacizumab kết hợp với hóa chất đang được nghiên cứu trong điều trị ung thư nội mạc tử cung. Các thử nghiệm lâm sàng bước đầu cho kết quả hứa hẹn.
Điều trị miễn dịch
Liệu pháp miễn dịch với pembrolizumab phối hợp lenvatinib được chỉ định điều trị bệnh nhân ung thư nội mạc tử cung giai đoạn tiến xa, không có sự bất ổn môi trường vi vệ tinh ở mức cao (MSI-H) hoặc thiếu hụt sửa chữa ghép cặp (dMMR) với bệnh tiến triển sau trị liệu toàn thân trước đó và không có chỉ định phẫu thuật hoặc xạ trị.
Cách phòng bệnh ung thư nội mạc tử cung
Tránh các yếu tố có nguy cơ gây ung thư, khám sức khỏe định kỳ hoặc khi có bất thường để phát hiện bệnh sớm.
Tiên lượng
Kết quả điều trị ung thư nội mạc tử cung phụ thuộc vào giai đoạn bệnh. Khối u càng nhỏ, chưa di căn hạch thì khả năng khỏi bệnh cao.
Theo dõi sau điều trị
Định kỳ khám lại 3 tháng 1 lần cho bệnh nhân suốt thời gian 5 năm sau điều trị. Mỗi lần khám cần khám lâm sàng, phụ khoa các xét nghiệm cận lâm sàng để phát hiện sớm tái phát hoặc di căn.
(Nguồn tài liệu: Hướng dẫn chẩn đoán và điều trị một số bệnh ung bướu - Ban hành kèm theo Quyết định số 1514/QĐ-BYT ngày 1 tháng 4 năm 2020 của Bộ trưởng Bộ Y tế.
Chủ biên: PGS.TS. Lương Ngọc Khuê - GS.TS. Mai Trọng Khoa.
Thành viên biên soạn và góp ý: GS.TS. Mai Trọng Khoa; PGS.TS. Lương Ngọc Khuê; TS. Phạm Xuân Dũng; PGS.TS. Trần Đình Hà; PGS.TS. Phạm Cẩm Phương; TS. Phạm Văn Thái; TS. Nguyễn Quang Hùng; TS. Nguyễn Thị Thái Hòa; PGS.TS. Vũ Hồng Thăng; TS. Đỗ Anh Tú; TS. Trần Văn Công; BSCKII. Hoàng Thị Mai Hiền; TS. Lê Tuấn Anh; TS. Trần Hải Bình; TS. Vũ Hữu Khiêm; ThS. Vương Ngọc Dương; ThS. Trần Ngọc Hải; ThS. Nguyễn Thanh Hùng; TS. Vương Ánh Dương; ThS. Trương Lê Vân Ngọc.)
Tin khác
Hội nghị Quản lý Bệnh viện Châu Á 2025 (HMA) chính thức khai mạc
Ngày 10/09/2025 – Hội nghị Quản lý Bệnh viện Châu Á (Hospital Management Asia – HMA) 2025 chính thức khai mạc tại GEM Center, quy tụ hơn 100 diễn giả là lãnh đạo bệnh viện, chuyên gia y tế, nhà hoạch định chính sách và các doanh nghiệp cung cấp giải pháp y tế đến từ 15 quốc gia và vùng lãnh thổ.
PGS.TS Nguyễn Lân Hiếu chia sẻ kiến thức Y học về 'đột tử'
Chúng tôi xin đăng tải chia sẻ của PGS.TS Nguyễn Lân Hiếu, Giám đốc Bệnh viện Đại học Y Hà Nội và Bệnh viện Đa khoa tỉnh Bình Dương về "đột tử".
Bệnh bạch tạng: Nguyên nhân, triệu chứng và phương pháp điều trị
Bạch tạng da (OCA) là một nhóm các rối loạn di truyền hiếm gặp về sinh tổng hợp melanin được di truyền theo kiểu lặn trên nhiễm sắc thể thường. Tám loại OCA gây ra bởi đột biến ở các gen khác nhau đã được công nhận. Một số loại OCA hiếm gặp khác do đột biến gen liên quan đến quá trình sinh lysosome có liên quan đến các bất thường toàn thân như rối loạn chảy máu (hội chứng Hermansky-Pudlak) hoặc khuynh hướng nhiễm trùng sinh mủ (hội chứng Chediak-Higashi).
Quản lý đục dịch kính (VDM): Cập nhật mới nhất trong chẩn đoán và điều trị
Đục dịch kính (vitreous floaters) là tình trạng phổ biến ở người trung niên và cao tuổi. Theo một khảo sát, có đến 2 trong 3 người từng gặp hiện tượng này, trong đó 1/3 trường hợp ghi nhận ảnh hưởng rõ rệt đến thị lực.
Hội chứng buồng trứng đa nang: Nguyên nhân, triệu chứng và cách phòng ngừa
Hội chứng buồng trứng đa nang (PCOS) xuất hiện ở 5 đến 10% phụ nữ. Đó là một trong những nguyên nhân phổ biến nhất gây vô sinh.
Viện phí không thể là rào cản cứu người
Viện phí là nỗi lo ngại của người nghèo nhưng với người làm nghề y, cứu người luôn là mệnh lệnh cao nhất.